Чрескожные диагностические и желчеотводящие вмешательства у больных механической желтухой
ГЛАВА 3. ВЕДЕНИЕ БОЛЬНЫХ ДО И ПОСЛЕ ЧРЕСКОЖНЫХ ЧРЕСПЕЧЕНОЧНЫХ ВМЕШАТЕЛЬСТВ.
3.1. ЛЕЧЕБНО-ДИАГНОСТИЧЕСКИЕ МЕРОПРИЯТИЯ, ПРЕДШЕСТВУЮЩИЕ ЧРЕСКОЖНЫМ ЧРЕСПЕЧЕНОЧНЫМ ВМЕШАТЕЛЬСТВАМ.
По мнению большинства хирургов, подготовка больного к чреспеченочным желчеотводящим вмешательствам у больных с механической желтухой должна быть краткосрочной и включать следующие моменты:
- уточнение диагноза и определение тяжести состояния больного;
- определение показаний и противопоказаний к чрескожным чреспеченочным вмешательствам;
- инфузионная терапия и другие мероприятия, направленные на коррекцию имеющихся патологических изменений и профилактику возможных осложнений чреспеченочных вмешательств;
- собственно предоперационная подготовка.
УТОЧНЕНИЕ ДИАГНОЗА И ОПРЕДЕЛЕНИЕ ТЯЖЕСТИ СОСТОЯНИЯ БОЛЬНОГО.
Ведущая роль в постановке диагноза у больных с желтухой в настоящее время принадлежит ультразвуковому исследованию (УЗИ) органов гепатопанкреато-дуоденальной зоны. При подозрении на наличие у больного механической желтухи УЗИ должно быть проведено в ближайшие часы от момента поступления пациента в хирургический стационар. При этом констатировать наличие или отсутствие желчной гипертензии, как правило, удается без специальной подготовки больного. При недостаточной информативности исследование повторяют на следующий день.
При ультразвуковом исследовании необходимо ответить на следующие вопросы:
- наличие признаков желчной гипертензии;
- уровень обструкции желчных путей;
- предпочтительность выполнения холецисто- или холангиостомии;
- наличие безопасной траектории пункции желчевыделительной системы.
Для выявления признаков желчной гипертензии измерения гепатикохоледоха лучше проводить в нескольких точках, так как его диаметр на протяжении неодинаков и достигает наибольшей величины в области головки поджелудочной железы. С диагностической точки зрения наиболее целесообразна градация, предложенная Laing и Jeffre (1983): внутренний диаметр холедоха до 5 мм – норма, возможное расширение – 6 - 7 мм, 8 мм и более рассматривается как патологическая дилатация. Диаметр правого и левого долевых протоков, измеренных на расстоянии 2 - 3 см от ворот печени не превышает 2 - 3 мм, расширение до 5 мм является патологическим. Сегментарные протоки визуализируются редко и их диаметр обычно не превышает 1 мм.
О патологическом расширении вирсунгова протока говорят, когда внутренний диаметр превышает 2,5 мм в головке и больше 1 мм в хвосте.
Основным признаком наличия желчной гипертензии является выявление расширенных желчных протоков, расположенных параллельно ветвям воротной вены и, как правило, спереди от них.
В литературе данный признак имеет различные названия:
- multiple tubes sign. – симптом множественных трубок [Taylor, Rosen-field, 1977];
- double barrell gun sign. – симптом параллельных каналов или симптом двустволки [Conrad M. et al., 1978; Weill F., 1978];
- double tracking sign. – симптом двойных каналов [Sample et al., 1978].
В зависимости от длительности обструкции и уровня блока желчевыводящей системы, при ультразвуковом исследовании наблюдаются различные варианты дилатации желчных протоков. При недлительной механической желтухе чаще наблюдают симптом двойных или параллельных каналов (рис. 3.1).
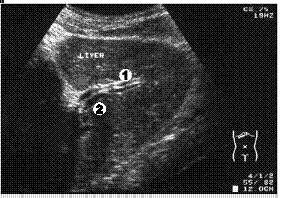 |
Рис. 3.1. Симптом параллельных каналов при механической желтухе. 1 – желчный проток; 2 – левая долевая ветвь воротной вены.
|
При продолжительной обструкции (больше двух недель) желчных протоков чаще визуализируются множественные звездчатые трубчатые структуры (рис. 3.2). Такая форма желчных протоков возникает в результате “продолженного” типа пролиферации желчных ходов, характеризующаяся четко выраженным удлинением и искривлением желчных ходов вследствие чего они приобретают повышенную извитость [Кордзая Д., 1990].
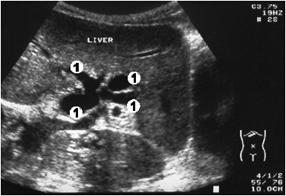 |
Рис.3.2. Звездчатообразная форма желчных протоков при механической желтухе; 1 – расширенные желчные протоки.
|
Степень дилатации внепеченочных желчных протоков зависит от длительности желтухи [Даценко Б.М. и соавт., 1991].
Информативность УЗИ в выявлении желчной гипертензии достаточно высока – до 96 - 98%. (табл. 3.1).
|
Таблица 3.1. Информативность ультразвукового исследования в выяснении природы и причины желтухи, уровня обструкции желчных протоков.
|
||||||||||||||||||||||||||||||||||||||||||||||||
| Примечание: * – нет данных. | ||||||||||||||||||||||||||||||||||||||||||||||||
Ошибки при определении природы желтухи редки и обусловлены следующими причинами:
- недостатком опыта врача, проводящего УЗИ;
- обследованием в ранние сроки после появления желтухи (спустя 1 - 2 су-ток), когда у ряда больных желчные протоки еще не расширены;
- перемежающим характером желтухи в случае вентильного камня гепатикохоледоха;
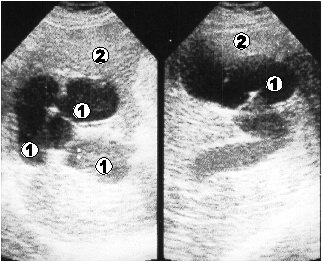
- аномальным строением или нетипичным положением ветвей воротной вены и печеночной артерии, которые ошибочно можно принять за эктазированные протоки (рис. 3.3, 3.4).
 |
 |
|
Рис. 3.3. Ультразвуковая томограмма воротной вены. 1 – расширенная, из-витая воротная вена; 2 – печень.
|
Рис. 3.4. Ультразвуковая томограмма воротной вены. 1 – расширенная, извитая воротная ве-на и ее ветви; 2 – печень.
|
При затруднении в дифференцировке сосудов от желчных протоков, следует провести УЗИ воротной вены, на всем протяжении – от слияния верхней брыжеечной и селезеночной вен до ворот печени. Возможно применение пробы Вальсальвы, при которой вены изменяют свой диаметр, а желчные протоки нет [Weill F., 1978]. Однако, наиболее информативным методом в таких ситуациях является ультразвуковая допплерография.
Регистрация спектра кровотока в исследуемом участке позволяет легко отличить кровеносные сосуды от протоков (рис. 3.5).
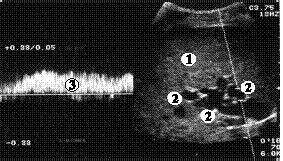 |
Рис. 3.5. Допплерограмма трубчатых структур. 1 - печень; 2 - извитые внутрипеченочные трубчатые структуры; 3 - венозный допплеровский спектр.
|
Высока информативность УЗИ и в определении уровня окклюзии желчных протоков (табл. 3.1).
Shim Chan-Sup (1995) предложил удобную для практического применения схему эхографической диагностики уровней окклюзии билиарного тракта (рис. 3.6).
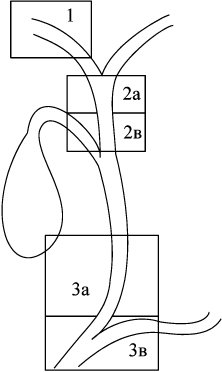
|
| Рис. 3.6. Схема эхографической диагностики уровней окклюзии тракта по Shim Chan-Sup. |
Им выделены 5 уровней наиболее частой блокады и их типичные признаки:
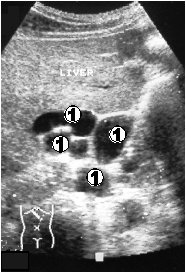
1 уровень – окклюзия внутрипеченочных протоков (рис. 3.7):
- расширение протоков внутри печени;
- разница в калибре желчных протоков левой и правой долей (в зависимости от места обструкции);
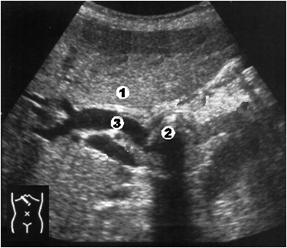
2а уровень – окклюзия в области ворот печени (рис. 3.8);
- разница в калибре протоков левой и правой долей отсутствует или выражена слабо.
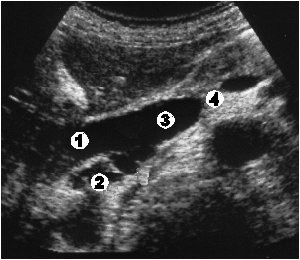
2в уровень – окклюзия внепеченочной части общего печеночного протока (рис. 3.9);
- расширение внепеченочного протока;
- увеличение размеров желчного пузыря отсутствует.
3а уровень – окклюзия гепатикохоледоха (рис. 3.10);
- увеличение желчного пузыря;
- расширение вирсунгова протока отсутствует.
3в уровень – поражение поджелудочной железы (рис. 3.11);
- расширение вирсунгова протока.
 |
 |
|
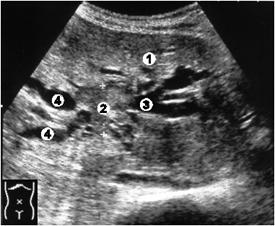
Рис. 3.7. Внутрипеченочный блок (1 уровень). 1 – печень; 2 – опухолевое образование (гепатома) печени; 3 – расширенные протоки левой доли; 4 – расширенные протоки правой доли.
|
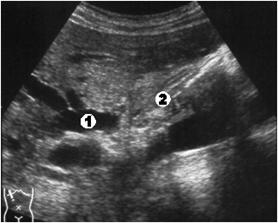
Рис. 3.8. Окклюзия в области ворот печени (2а уровень). 1 – расширенные внутрипеченочные протоки; 2 – спавшийся желчный пузырь.
|
 |
 |
|
Рис. 3.9. Окклюзия внепеченочного сегмента общего печеночного протока (2в уровень) 1 – печень; 2 – конкремент внепеченочного сегмента общего печеночного протока; 3 – расширенный печеночный проток.
|
Рис. 3.10. Окклюзия гепатикохоледоха (3а уровень) 1 – расширенный общий печеночный проток; 2 – расширенный пузырный проток; 3 – расширенный общий желчный проток; 4 – блок холедоха.
|
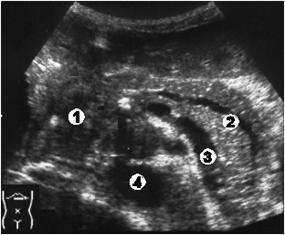 |
Рис. 3.11. Поражение поджелудочной железы (3в уровень). 1 - опухоль головки поджелудочной железы; 2 - равномерно расширенный вирсунгов проток; 3 - селезеночная вена; 4 - аорта.
|
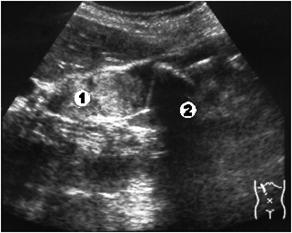
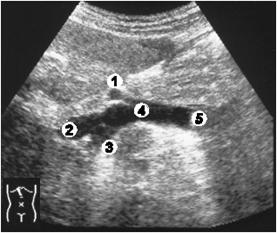
Предложенная схема наиболее полно отражает признаки обструкции желчных путей в зависимости от уровня обструкции. Однако, необходимо помнить о возможности протяженной окклюзии, захватывающей несколько уровней (рис. 3.12) и различных анатомических вариантах развития (рис. 3.13) и аномалиях (рис. 3.14) желчевыводящей системы, которые могут определять нетипичный характер ультразвуковой картины (рис. 4.3).
 |
 |
|
Рис. 3.12. Протяженная окклюзия гепатикохоледоха. 1 – опухоль общего печеночного протока и общего желчного протоков; 2 – конкремент общего желчного протока.
|
Рис. 3.13. Вариант строения желчевыводящей системы: внепеченочный конфлюенс долевых протоков; впа-дение пузырного протока в правый долевой проток. 1 – левый долевой проток; 2 – правый долевой проток; 3 – пузырный проток; 4 – кофлюенс долевых протоков; 5 – общий желчный проток.
|
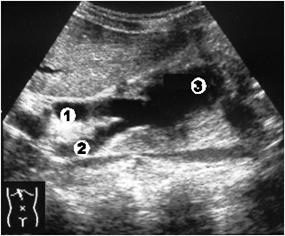 |
Рис. 3.14. Ультразвуковая томограмма внепеченочных желчных протоков. 1 - общий печеночный проток; 2 - пузырный проток; 3 - киста холедоха.
|
Причину обструкции билиарного дерева при ультразвуковом исследовании удается установить в 33 - 93 % (табл. 3.1).
Точность диагностики возрастает при проведении УЗИ после специальной подготовки больного, включающей назначение специальной негазообразующей диеты, полиферментных препаратов, активированного угля и очистительной клизмы. Зиневич В.П. и соавт. (1989) для улучшения визуализации терминальной части холедоха заполняют желудок и двенадцатиперстную кишку 500 - 600 мл теплой жидкости. Через образовавшееся “акустическое окно” осматривают больного в положении на правом боку.
Однако, всегда следует оценивать, стоит ли проводить повторное УЗИ и при этом затягивать сроки обследования, или ограничиться констатацией желчной ги-пертензии и, по возможности, уровня обструкции, чего практически всегда бывает достаточно для определения тактики лечения больного. Как показывает практика, более важна для решения тактических вопросов дифференцировка на опухолевую и неопухолевую желтуху.
Диагностика опухолей поджелудочной железы основывается на визуализации опухолевого образования в ее проекции.
Обрыв терминальной части расширенного холедоха на уровне верхнего края головки или внутри ее крайне подозрителен в отношении опухоли. Если с помощью УЗИ не удается найти конкремент или опухоль поджелудочной железы в месте “обрыва” холедоха, то данное обстоятельство наводит скорее на мысль о первичной опухоли желчного протока или большого дуоденального соска.
В дифференциальной диагностике внутрипротоковых опухолей от сладжированных масс может оказать существенную помощь применение допплерографии (рис. 3.15).
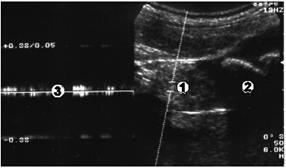 |
Рис. 3.15. Ультразвуковая допплерограмма внутрипротокового образования. 1 - опухоль гепатикохоледоха; 2 -конкремент гепатикохоледоха; 3 - допплеровский венозный спектр внутрипротоковой опухоли.
|
На основании данных УЗИ диагноз холедохолитиаза рекомендуется ставить только в случаях непосредственной визуализации камней в желчных протоках. Во всех остальных случаях правомерно лишь сделать предположение о холедохолитиазе и аргументировать его вероятность отсутствием опухоли в головке поджелудочной железы и псевдотуморозного панкреатита, расширением желчных протоков и наличием камней в желчном пузыре (хотя их отсутствие не исключает холедохолитиаза).
Затруднительна эхографическая диагностика доброкачественной стриктуры общего желчного протока, а также дифференцировка между хроническим псевдотуморозным панкреатитом и опухолью поджелудочной железы.
При стенозе ранее наложенных билиодигестивных анастомозов, как правило, удается выявить расширенный желчный проток, подходящий к стенке кишки (рис. 3.16).
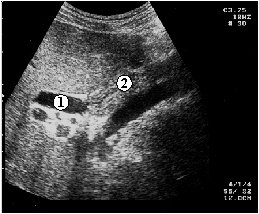 |
Рис. 3.16. Ультразвуковая томограмма больного со стенозом гепатикоеюноанастомоза. 1 – общий печеночный проток, 2 – отводящая кишка.
|
При диагностике причин механической желтухи встречается 20% и более ошибочных заключений, особенно когда речь идет об изменениях дистального отдела общего желчного протока и механической желтухи некалькулезного происхождения [Нестеренко Ю.А. и соавт., 1987].
Ошибки в топической диагностике допускаются при больших опухолях, прорастаюших поджелудочную железу, общий желчный проток, двенадцатиперстную кишку. В этих условиях определить правильно орган, из которого исходит опухоль оказывается невозможным [Портной Л.М. и соавт., 1986].
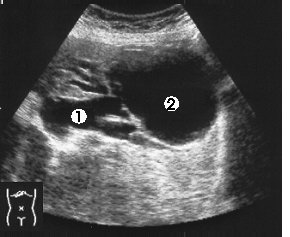
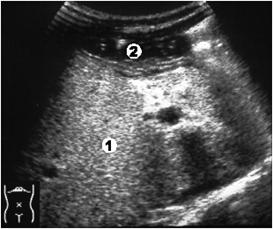
Ультразвуковое исследование позволяет также определить анатомические взаимоотношения печени и смежных органов (рис. 3.17, 3.18), наличие или отсутствие асцита, метастазов, гемангиом и кист печени, что необходимо для решения вопроса о показаниях, выборе доступа и способа дренирующего вмешательства.
 |
 |
|
Рис. 3.17. Ультразвуковая томограмма печени. 1 – расширенные желчные протоки; 2 – киста печени.
|
Рис. 3.18. Ультразвуковая томограмма печени. Интерпозиция толстой кишки. 1 – печень; 2 – ободочная кишка.
|
полностью см.:
