Чрескожные желчеотводящие вмешательства у больных с механической желтухой в условиях дневного стационара.
ВЕСТНИК НОВЫХ МЕДИЦИНСКИХ ТЕХНОЛОГИЙ – 2018 – Т. 25, № 1 – С. 5–13
В.Г. ИВШИН *,** , И.В. МАЛАФЕЕВ**, А.Ю. ЯКУНИН**, М.А. ДЬЯКОВ*, С.М. АБДУЛЛОЕВ* * Медицинский институт, Тульский государственный университет, ул. Болдина, д. 98, Тула, 300012, Россия ** ООО «Центр новых медицинских технологий», ул. Новомедвенский проезд, д. 2, г. Тула, 300004, Россия
Аннотация. Цель исследования. Оценить результаты чрескожных желчеотвотводящих вмешательств, выполненных в условиях дневного стационара у больных с механической желтухой.
Материалы и методы исследования. Чрескожные желчеотвотводящие вмешательства под ультразвуковым и рентгенотелевизионным контролем в условиях дневного стационара выполнили у 531 больных с механической желтухой. Всего выполнили 494 чрескожных чреспеченочных холангиостомий, 55 чрескожных холецистостомий, 363 – реканализации и 212 эндопротезирований желчных протоков. У 83 пациентов первичные желчеотводящие вмешательства были выполнены в различных лечебных учреждениях. В центре новых медицинских технологий они обратились либо в связи с дислокацией холангиостомы (6 больных) или для осуществления внутреннего желчеотведения (76 больных).
Результаты и их обсуждение. Катетеризировать внутрипеченочные желчные протоки удалось при 490 вмешательстве (99,19%), а желчный пузырь при всех 55 (100%) вмешательствах. У 1 больного после холангистомии развилась гемобилия и подкапсульная гематома. Летальность от осложнений составила 0,20%. Реканализация желчных протоков удалась с первой попытки у 114 пациентов (41.61%). У 62 больных (22.63%) потребовалась повторная попытка. У 98 пациентов (35.77%) преодолеть зону окклюзии желчных протоков не удалось. У 1 больного во время реканализации отметили перфорацию общего желчного протока, которая клинически ничем не проявилась. Других осложнений, связанных с реканализацией желчных протоков, не отметили. Эндопротезирование желчевыводящих протоков выполнили 212 раз у 163 больных. Технических сложностей и осложнений не отметили. У 108 больных спустя различные сроки возникло нарушение проходимости эндопротеза, потребовавшее его замены.
Заключение. Выполненные вмешательства сопровождались малым числом неудач и осложнений. Предложенная организация оказания медицинской помощи является эффективной в лечении больных с механической желтухой.
Ключевые слова: Механическая желтуха, чрескожная холангиостомия, чрескожное дренирование, чрескожная чреспеченочная холецистостомия, реканализация желчных протоков, протезирование желчных протоков.
Введение. Чрескожное желчеотведение под ультразвуковым и рентгенотелевизионным контролем является эффективным средством предоперационной подготовки или окончательным лечебным мероприятием у больных с длительной и интенсивной механической желтухой [2-4,8,9,14]. Особо важное значение данный метод приобретает у пациентов с опухолевой механической желтухой, которые не могут перенести радикального хирургического лечения. Для выполнения чрескожных чреспеченочных вмешательств требуется наличие специализированной рентгеноперационной в составе отдела лучевой диагностики. В связи с высоким риском развития осложнений у этого контингента больных чрескожные желчеотводящие вмешательства выполняют в условиях многопрофильного стационара [1,7,10,12,13]. В амбулаторных условиях считают возможным лишь замену длительно стоящих чреспеченочных дренажей [11]. Сообщений об организации медицинской помощи больным с механической желтухой, а также о выполнении чрескожных чреспеченочных холангиостомий (ЧЧХС) и холецистостомий, реканализации и эндопротезирования желчных протоков в условиях дневного стационара в отечественной литературе нами не найдено.
Материал и методы исследования. В 2003 году мы начали применять новую организацию оказания медицинской помощи больным с механической желтухой. С целью улучшения доступности и сокращения сроков лечения чрескожную чреспеченочную холецисто- и холангиостомию, реканализацию и эндопротезирование желчных протоков выполняем амбулаторно на базе ООО «Центр новых медицинских технологий» (ЦНМТ). Если больной до первичного вмешательства не был госпитализирован, то в течение 2-3 часов после чрескожной холецисто- или холангиостомии осуществляли наблюдение и интенсивную инфузионную терапию в палате краткосрочного пребывания, а затем направляли в хирургический стационар по месту жительства. Пациентов, проживающих на большом расстоянии (более 700900 км), после чрескожных желчеотводящих вмешательств направляли для госпитализации в больницы г. Тулы. Если больной предварительно был госпитализирован в хирургический стационар по месту жительства, то в течение одного дня его доставляли в дневной стационар ООО «ЦНМТ», выполняли желчеотводящую процедуру, двух-трехчасовую инфузию лекарственных препаратов и транспортировку обратно.
Повторные вмешательства – реканализацию и эндопротезирование желчных протоков выполняли через 7-10 дней после первичного наружного желчеотведения и, как правило, уже после выписки больного из стационара.
После выполнения реканализации и эндопротезирования желчных протоков больных не госпитализировали. После 30-40 минут наблюдения больного отправляли домой.
В 2003-2015 годах чрескожные желчеотводящие вмешательства по описанной схеме выполнили у 531 больного с механической желтухой. Среди них лиц пожилого возраста было 229, старческого – 138. Средний возраст составил 65,69±0,99 лет. Женщин было 304 (57,33%), мужчин – 227 (42,67%). У 485 больных (91,34%) причиной механической желтухи были злокачественные опухоли различной локализации, у 46 (8,66%) – неопухолевые заболевания: холедохолитиаз, синдром Мириззи, стриктуры холедоха, хронический панкреатит, стеноз большого дуоденального соска. Перед первичным вмешательством общий билирубин сыворотки
был 253.97±24,13 мкмоль/л. Средняя длительность желтухи до первичного желчеотводящего вмешательства составила 24.53±4,14 суток.
334 (62,90%) больных проживали в Тульской области (удаленность от ООО «ЦНМТ» до 180 км), 186 (35,03%) больных – в Брянской, Воронежской, Липецкой, Орловской, Калужской, Московской, Рязанской, Тамбовской областях (удаленность от ООО «ЦНМТ» до 450 км), 9 (1,69%) больных в Пензенской, Смоленской, Ростовской, Донецкой, Луганской областях (удаленность от ООО «ЦНМТ» от 700 до 900 км), 2 (0,38%) больных проживали в Дальневосточном федеральном округе (более 7 000 км).
Всего амбулаторно выполнили 494 ЧЧХС, 55 чрескожных холецистостомии, 363 реканализации и 212 эндопротезирований желчных протоков.
У 83 пациента первичные желчеотводящие вмешательства были выполнены в других лечебных учреждениях. В «ЦНМТ» они обратились либо в связи с дислокацией холангиостомы (6 больных), либо для выполнения повторных вмешательств – реканализации желчных протоков и внутреннего желчеотведения (76 больных).
Все вмешательства в ООО «ЦНМТ» выполнили под местным обезболиванием. Перед вмешательством оценивали свертывающую систему крови больного, выполняли инъекцию гемостатического препарата и премедикацию.
Все чрескожные вмешательства выполнили по разработанным методикам с помощью специально сконструированных инструментов, описанных нами ранее [5,6]. На первом этапе выполняли наружное желчеотведение. Для чрескожной холецисто- и холангиостомии применяли устройство для дренирования полостных образований (УДПО). Устройство представляет собой иглу с подвижно установленными на ней наружной канюлей и дренажем. Устройство позволяет максимально упростить и обезопасить процедуру дренирования, сократить время выполнения процедуры до 1-3 минут.
Реканализацию желчных протоков выполняли после формирования раневого канала вокруг дренажа. Для реканализации желчных протоков, применяли специальные канюли, имеющие изгиб рабочего конца. При введении жесткой, изогнутой канюли катетер терял возможность боковых изгибов, а осторожное манипулирование канюлей позволяло проводить проводник и катетер в нужном направлении.
Для улучшения фиксации эндопротезов, облегчения их удаления и замены изменили конструкцию эндопротезов и методику установки. Отличительными особенностями разработанных эндопротезов являются большая длина, что предохраняет от распространения опухоли за концы эндопротеза, и наличие герметизирующего винта в подкожной клетчатке, что обеспечивает хорошую фиксацию и легкость замены в случае инкрустации.
К выполнению желчеотводящих вмешательств в амбулаторных условиях были допущены только специалисты, хорошо владеющие техникой их выполнения. Опыт каждого хирурга на начало настоящего исследования превышал 500 чрескожных чреспеченочных вмешательств.
Результаты и их обсуждение. Всего выполнили 494 ЧЧХС у 409 больных. В том числе у 36 пациентов холангиостомию выполнили с обеих сторон. При этом 5 больным протоки обеих долей печени дренировали одномоментно, а 31 – поэтапно с интервалом 7-14 суток. Катетеризировать желчные протоки удалось при 490 вмешательствах (99,19%). Одному из 4 больных с неудачной попыткой ЧЧХС через несколько дней повторно успешно выполнили ЧЧХС.
Осложнений, связанных с транспортировкой больных перед и после чрескожного вмешательства, не отметили.
У 1 больного тотчас после ЧЧХС развилась гемобилия и подкапсульная гематома. Больного экстренно оперировали, исход неблагоприятный. Летальность от осложнений составила 0,20%. У остальных больных применение ультразвукового контроля позволило избежать ранения кровеносных сосудов при чреспеченочной пункции желчных протоков.
У 1 больного ЧЧХС осложнилась абсцессом печени. Больному выполнили чрескожное дренирование абсцесса, исход благоприятный.
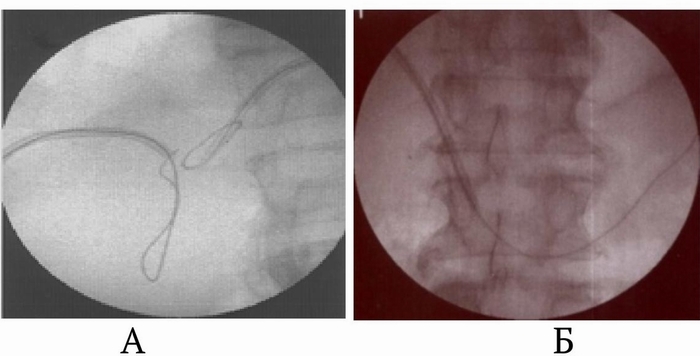 Рис. 1. Профилактика дислокации холангиостомических дренажей. Наличие металлических проводников в просвете дренажей, желчных протоков (А) и двенадцатиперстной кишки (Б)
Рис. 1. Профилактика дислокации холангиостомических дренажей. Наличие металлических проводников в просвете дренажей, желчных протоков (А) и двенадцатиперстной кишки (Б)
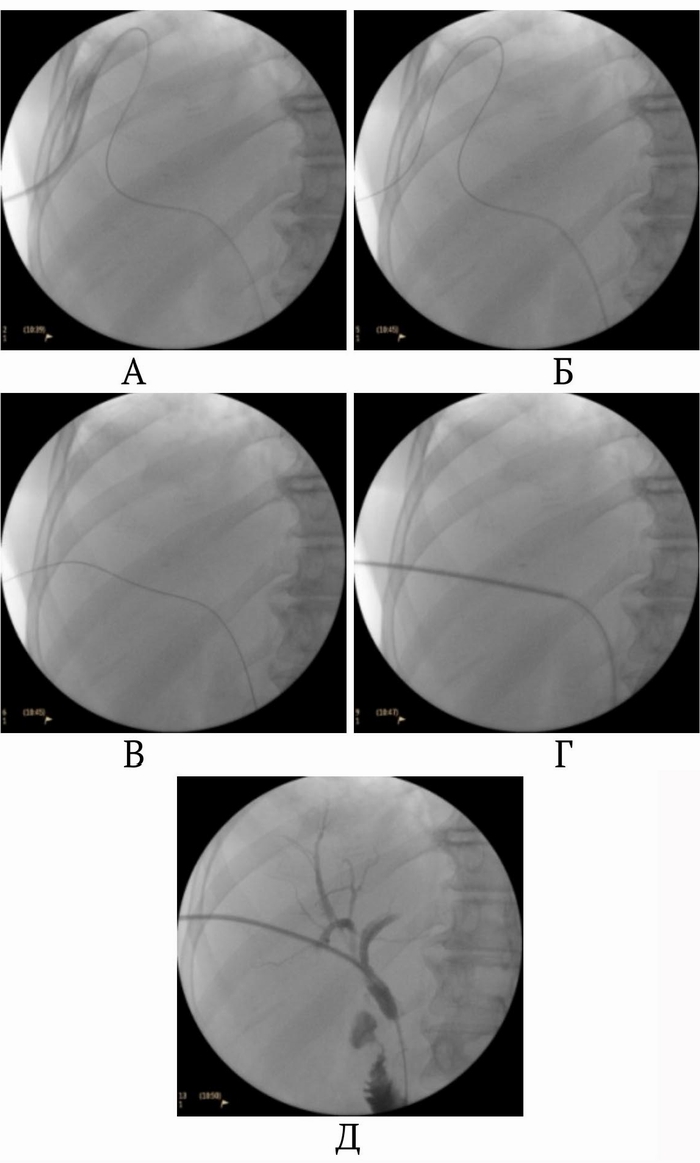 Рис. 2. Восстановление дислоцированного дренажа ЧЧХС по проводнику, оставленному в желчных протоках. А – дренаж в поддиафрагмальном пространстве, проводник остался в просвете желчных протоков. Б – удален дренаж, В – проводник распрямлен, Г – по проводнику в желчные протоки введена игла УДПО, Д – дренаж введен в желчные протоки
Учитывая, что большинство осложнений ЧЧХС возникает в результате дислокации дренажа [5], основное внимание уделяли надежной фиксации дренажа в желчных протоках. С этой целью в просвете дренажа и желчных протоков оставляли металлический проводник. Проводник вводили в двенадцатиперстную кишку или сворачивали в протоках, препятствуя его смещению (рис. 1). При этом кончик дренажа не упирался в стенку протока, что исключало «анкерный» механизм дислокации. Кроме того, при развитии неполной дислокации дренажа проводник еще оставался в протоке и по нему можно было вновь ввести выпавший катетер (рис. 2). В результате предпринятых мер профилактики в раннем периоде после ЧЧХС ни у одного больного не было полных дислокаций дренажа и желчеистечения в полость брюшины.
Длительность госпитализации после ЧЧХС или ХС в стационарах по месту жительства составила 10.05±1,65 суток. Летальных исходов после успешно выполненного желчеотводящего вмешательства на этом этапе лечения не было. При длительных сроках наружного желчеотведения по холангиостоме у 28 (5,67%) больных произошла дислокация дренажа. Во всех наблюдениях дренаж удалось восстановить по свищевому ходу, оперативных вмешательств не потребовалось. Для восстановления выпавшего дренажа применяли специальные металлические канюли, имеющие оливовидное утолщение на рабочем конце.
Катетеризировать желчный пузырь при холецистостомии удалось у всех 55 больных (100%). Технических сложностей и осложнений при чрескожной холецистостомии не отметили. Для холецистостомии использовали дренажи, фиксирующиеся с помощью нити, что у всех больных позволило избежать дислокации. Холецистостомические дренажи всем больным заменяли каждые 3 месяца в плановом порядке.
Попытка реканализации желчевыводящих протоков была предпринята у 274 пациентов, что составило 51,6% от общего числа больных с холангиостомами. У 114 пациентов (41,61%) реканализация удалась с первой попытки. У 62 больных (22,63%) потребовалась повторная попытка реканализации. У 98 пациентов (35,77%) преодолеть зону окклюзии желчных протоков не удалось. У 1 больного во время реканализации отметили перфорацию общего желчного протока, которая клинически ничем не проявилась. Других осложнений, связанных с реканализацией желчных протоков, не отметили.
Эндопротезирование желчевыводящих протоков выполнили 212 раз у 163 (30,7%) больных. В том числе у 8 человек эндопротезы установили в протоки обеих долей печени. В среднем эндопротезирование выпонияли через 7,6±1,3 суток после успешной реканализации желчных протоков.
У 1 (0,6%) пациентки во время эндопротезирования отметили технические сложности, которые привели к неудачной попытке. В отдаленном периоде не было дислокации эндопротезов и окклюзии их за счет прорастания опухолью. У 1 больного (0,6%) после эндопротезирования развились множественные абсцессы печени. Выполнили пункционное лечение, исход благоприятный. У 1 больного эндопротез мигрировал в паренхиму печени. У 108 больных спустя различные сроки возникло нарушение проходимости эндопротеза, потребовавшее его замены. У 24 больных (22,2%) замену выполнили одномоментно. У 83 больных окклюзия эндопротеза привела к развитию холангита. Этим больным эндопротез заменили на наружно-внутренний дренаж, а после купирования холангита у 35 больных (42,2%) повторно установили эндопротез. У 1 больного через 10 месяцев после имплантации выявили закупорку эндопротеза и поддиафрагмальный абсцесс. Выполнили чрескожное дренирование абсцесса и замену эндопротеза на наружно-внутренний дренаж.
Выводы. Чрескожное дренирование, реканализация и эндопротезирование желчных протоков, выполненные амбулаторно в условиях дневного стационара по разработанным методикам с помощью специально сконструированных инструментов, сопровождаются малым числом неудач и осложнений.
Транспортировка больных перед и после чрескожных желчеотводящих вмешательствах, выполненных амбулаторно по разработанным методикам с помощью специально сконструированных инструментов, не приводит к развитию осложнений. Предложенная организация оказания медицинской помощи является эффективной в лечении больных с механической желтухой. Выполнение чрескожных желчеотводящих вмешательств в условиях дневного стационара улучшает доступность специализированной медицинской помощи данному контингенту больных
Рис. 2. Восстановление дислоцированного дренажа ЧЧХС по проводнику, оставленному в желчных протоках. А – дренаж в поддиафрагмальном пространстве, проводник остался в просвете желчных протоков. Б – удален дренаж, В – проводник распрямлен, Г – по проводнику в желчные протоки введена игла УДПО, Д – дренаж введен в желчные протоки
Учитывая, что большинство осложнений ЧЧХС возникает в результате дислокации дренажа [5], основное внимание уделяли надежной фиксации дренажа в желчных протоках. С этой целью в просвете дренажа и желчных протоков оставляли металлический проводник. Проводник вводили в двенадцатиперстную кишку или сворачивали в протоках, препятствуя его смещению (рис. 1). При этом кончик дренажа не упирался в стенку протока, что исключало «анкерный» механизм дислокации. Кроме того, при развитии неполной дислокации дренажа проводник еще оставался в протоке и по нему можно было вновь ввести выпавший катетер (рис. 2). В результате предпринятых мер профилактики в раннем периоде после ЧЧХС ни у одного больного не было полных дислокаций дренажа и желчеистечения в полость брюшины.
Длительность госпитализации после ЧЧХС или ХС в стационарах по месту жительства составила 10.05±1,65 суток. Летальных исходов после успешно выполненного желчеотводящего вмешательства на этом этапе лечения не было. При длительных сроках наружного желчеотведения по холангиостоме у 28 (5,67%) больных произошла дислокация дренажа. Во всех наблюдениях дренаж удалось восстановить по свищевому ходу, оперативных вмешательств не потребовалось. Для восстановления выпавшего дренажа применяли специальные металлические канюли, имеющие оливовидное утолщение на рабочем конце.
Катетеризировать желчный пузырь при холецистостомии удалось у всех 55 больных (100%). Технических сложностей и осложнений при чрескожной холецистостомии не отметили. Для холецистостомии использовали дренажи, фиксирующиеся с помощью нити, что у всех больных позволило избежать дислокации. Холецистостомические дренажи всем больным заменяли каждые 3 месяца в плановом порядке.
Попытка реканализации желчевыводящих протоков была предпринята у 274 пациентов, что составило 51,6% от общего числа больных с холангиостомами. У 114 пациентов (41,61%) реканализация удалась с первой попытки. У 62 больных (22,63%) потребовалась повторная попытка реканализации. У 98 пациентов (35,77%) преодолеть зону окклюзии желчных протоков не удалось. У 1 больного во время реканализации отметили перфорацию общего желчного протока, которая клинически ничем не проявилась. Других осложнений, связанных с реканализацией желчных протоков, не отметили.
Эндопротезирование желчевыводящих протоков выполнили 212 раз у 163 (30,7%) больных. В том числе у 8 человек эндопротезы установили в протоки обеих долей печени. В среднем эндопротезирование выпонияли через 7,6±1,3 суток после успешной реканализации желчных протоков.
У 1 (0,6%) пациентки во время эндопротезирования отметили технические сложности, которые привели к неудачной попытке. В отдаленном периоде не было дислокации эндопротезов и окклюзии их за счет прорастания опухолью. У 1 больного (0,6%) после эндопротезирования развились множественные абсцессы печени. Выполнили пункционное лечение, исход благоприятный. У 1 больного эндопротез мигрировал в паренхиму печени. У 108 больных спустя различные сроки возникло нарушение проходимости эндопротеза, потребовавшее его замены. У 24 больных (22,2%) замену выполнили одномоментно. У 83 больных окклюзия эндопротеза привела к развитию холангита. Этим больным эндопротез заменили на наружно-внутренний дренаж, а после купирования холангита у 35 больных (42,2%) повторно установили эндопротез. У 1 больного через 10 месяцев после имплантации выявили закупорку эндопротеза и поддиафрагмальный абсцесс. Выполнили чрескожное дренирование абсцесса и замену эндопротеза на наружно-внутренний дренаж.
Выводы. Чрескожное дренирование, реканализация и эндопротезирование желчных протоков, выполненные амбулаторно в условиях дневного стационара по разработанным методикам с помощью специально сконструированных инструментов, сопровождаются малым числом неудач и осложнений.
Транспортировка больных перед и после чрескожных желчеотводящих вмешательствах, выполненных амбулаторно по разработанным методикам с помощью специально сконструированных инструментов, не приводит к развитию осложнений. Предложенная организация оказания медицинской помощи является эффективной в лечении больных с механической желтухой. Выполнение чрескожных желчеотводящих вмешательств в условиях дневного стационара улучшает доступность специализированной медицинской помощи данному контингенту больных


